
Инсульт (ОНМК) — довольно распространенное острое цереброваскулярное заболевание, приводящее в лучшем случае к инвалидизации больного, в худшем — к летальному исходу. Чтобы уберечь себя от его последствий, важно знать меры профилактической помощи.
Состояние головного мозга с внезапным расстройством его функций, возникающее в результате ухудшения его кровоснабжения, называют острым сосудистым мозговым ударом, или инсультом.
- Происходит это при нарушении проходимости и целостности артерий, питающих головной мозг, при наличии в них отложений атеросклеротических бляшек, вследствие артериальной гипертензии, сахарного диабета или их сочетаний;
- Данный диагноз правомерен в случае, когда подобное состояние продолжается больше 24 часов и в дальнейшем может закончиться летальным исходом;
- Понятие инсульт можно еще охарактеризовать, как острое нарушение кровоснабжения головного мозга (мозговой инфаркт), а это всегда осложнение заболеваний человека, протекающих остро или хронически;
- Является главной причиной инвалидности и недееспособности населения. Причем, в последние годы этому стали чаще подвергаться молодые трудоспособные люди. Всего лишь 20% из них после восстановления возвращаются к труду без ограничения своих профессиональных возможностей. У 60% людей после перенесенного инсульта сохраняется легкий неврологический дефицит. При этом 20% людей нуждаются в дальнейшем в постоянной посторонней помощи и уходе при выполнении бытовых навыков;
- Летальность по истечении месяца после перенесенной острой сосудистой катастрофы зависит от ее характера протекания, так, при ишемических инсультах смертность составляет 8-15%, 42-46% при субарахноидальных кровоизлияниях, 48-42% при внутримозговых гематомах.
Нельзя терять надежду на благоприятный исход заболевания, которое может протекать в течение одного месяца, с обратным развитием всей неврологической симптоматики либо сохранением легких нарушений. Это зависит от выраженности симптомов, поведения и настроя больных и их родственников. Поэтому так важно соблюдать меры первичной и вторичной профилактики. Они подбираются отдельно для каждого человека и имеют в своей основе немедикаментозные и медикаментозные методы, проведение которых должно благоприятно сказываться на уровне заболеваемости и частоте смертельных исходов от острых мозговых катастроф.
Содержание
- 1 Меры первичной профилактики острых сосудистых нарушений
- 2 Возможные причины риска
- 3 Исключение курения табака
- 4 Избегание злоупотребления алкоголем
- 5 Активный двигательный режим
- 6 Нормализация веса тела
- 7 Глюкоза крови под контролем
- 8 Здоровое питание
- 9 Корректировка артериального давления
- 10 Своевренная терапия кардио-васкулярных заболеваний
- 11 Эстрогензаместительная терапия
- 12 Противостояние стрессовым и депрессивным факторам
- 13 Особенности вторичной профилактики острых сосудистых эпизодов
- 14 Медикаментозные методы вторичной профилактики
- 15 Методы оперативного вмешательства на сосудах
Меры первичной профилактики острых сосудистых нарушений

Они направлены на предотвращение первого острого мозгового эпизода. Для этого нужно знать факторы, которые к этому предрасполагают, и постараться ограничить их неблагоприятное воздействие. Говоря об этом, подразумевают, что вероятность развития острых сосудистых катастроф у человека тем выше, чем больше имеется факторов, предрасполагающих к ним. Задачей участкового врача поликлиники является раннее выявление лиц с такими «предпосылками» и проведение их последующей коррекции. Например, рекомендуется поддерживать артериальное давление на комфортном для человека уровне (не более 140/90 мм.рт.ст) и не допускать его подъема до критических цифр (200-220/100-120 мм.рт.ст), следить за изменениями показателей общего холестерина, липидов, сахара крови, обхвата талии у мужчин (не более 102 см) и женщин (не более 88 см).
Возможные причины риска
Большинство причин риска развития мозговых инфарктов, по мнению специалистов, учитывая возможное влияние на их изменение и степень изученности, разделяют на:
Хорошо изученные:
- Поддающиеся устранению: артериальная гипертония; воздействие сигаретного дыма; избыток массы тела; диабет; длительный стресс; патология сердца (аритмии, недавний острый инфаркт миокарда); сужение сонной артерии; дефицит гормонов в постменопаузе; несбалансированный рацион питания; недостаток физической активности.
- Неустранимые: половые различия, возрастные особенности, раса, наследственность, этнические и географические факторы.
Недостаточно изученные:
- Обменные нарушения соотношения жиров, превышение нормы инсулина и снижение усвояемости тканями организма сахара крови;
- Сердечная патология: кардиомиопатия, провисание створок двустворчатого клапана, не заращенное овальное отверстие межпредсердной перегородки;
- Нарушение системы остановки кровотечения, растворения кровяных сгустков;
- Состояния без каких-либо проявлений, атеросклеротическая бляшка дуги аорты, инфаркт мозга без четкой клинической симптоматики, но выявленный с помощью МРТ;
- Также сюда следует отнести мигренозные головные боли, синдром остановки дыхания во сне, употребление алкоголя в больших количествах.
Параметры, на которые невозможно повлиять:
- Наследственность. Наличие инсульта у родителей не исключает высокой степени его развития у детей;
- Расовая принадлежность. Частота острых сосудистых событий сильно различается в отдельных этнических группах, например между афроамериканцами и белыми жителями США, между европейцами и жителями Юго-Восточной Азии. Связано это с особенностями жизненного быта, характера питания, социально-экономических условий, доступности медицинской помощи;
- Возрастные характеристики. Частота встречаемости случаев инсульта возрастает в каждое десятилетие жизни, но самый большой его процент выявляется после шестидесятилетнего возраста. Одновременно с этим наблюдается четкое стремление к омоложению острых сосудистых мозговых состояний (у лиц моложе 50 лет);
- Половые различия. Замечено преобладание нарушения кровоснабжения мозга у представителей мужского населения в 1,25 раза в отличие от женского населения. Несмотря на это доля летальности выше среди женского пола в связи с большей продолжительностью жизни.
Наибольшее значение для профилактики имеет борьба с устранимыми характеристиками. Поэтому врачом ставится цель привести весомые аргументы, чтобы убедить больного изменить данные жизненные принципы во благо своего здоровья.
Исключение курения табака

Табакокурение повышает вероятность развития мозговых инцидентов в 2 раза и находится в прямой зависимости от количества выкуриваемых сигарет и длительности курения. Это обусловлено способностью пагубной привычки оказывать влияние на процессы свертывания крови и образования бляшек атеросклероза, поэтому лучше полностью от нее отказаться.
С прекращением курения нормализуется давление, пульс, температура рук и ног. Восстанавливается баланс кислорода и углекислого газа. Организм приступает к самоочищению. Перепады артериального давления снижаются, что дает первые предпосылки к сведению возникновения сердечного приступа к минимуму. Улучшаются вкусовые и обонятельные ощущения.
Через месяц воздержания нормализуется кровообращение и дыхательные функции, а через два — становится легче переносить пешие прогулки. После трех месяцев – исчезает одышка, проходит кашель и аритмия. Слизистая оболочка легких теперь может самостоятельно справиться с инфекциями извне. В течение уже 5-10 лет после отказа от курения снижается риск сердечного приступа до уровня некурящего.
Не следует также обрекать свой организм на пассивное вдыхание сигаретного дыма, поскольку это тоже неблагоприятно сказывается на расширении сосудов.
Избегание злоупотребления алкоголем
Рекомендуется прекратить употреблять спиртные напитки в больших количествах. Это приведет к постепенному снижению риска развития инсульта у бывших алкоголиков. Превышение допустимых доз потребления алкоголя может привести к кровоизлиянию в вещество мозга, негативно воздействовать на работу сердца и печени, обмен жиров и благоприятствует развитию атеросклероза сосудов, повышению артериального давления и уровню холестерина. Для мужчин оптимальный объем порции спиртного составляет менее 24 мг/сут, для женщин – 12 мг/сут.
Активный двигательный режим
Необходимо поддерживать ежедневную активность, избегать статичных поз. Регулярные занятия физическими упражнениями предупреждают вероятный риск кардио- и цереброваскулярных заболеваний. Адекватная нагрузка заставляет сердце работать более эффективно, регулирует АД, свертываемость крови, помогают выйти из состояния стресса, помогают организму утилизировать инсулин, оказывают благоприятное влияние на массу тела и могут поднимать уровень «хороших» липопротеидов с повышенной плотностью (с пониженной плотностью – источник образования бляшек) и общего холестерина. Оптимальный режим распределения активности за сутки подбирается отдельно для каждого больного с учетом его возраста, особенностей состояния и физической подготовленности. Так, лицам с протекающей асимптомно сердечной патологией, связанной с недостаточным поступлением крови к миокарду (ИБС), следует заниматься ходьбой, ездой на велосипеде, плаванием, катанием на лыжах и бегом трусцой. Проводить занятия не чаще трех раз в неделю по 45-50 минут, не исключая периоды разминки и отдыха. Интенсивность физической нагрузки контролируется частотой пульса (не больше 60-75% от максимальной).
Нормализация веса тела
Поддержка здорового веса. Ожирение – первый шаг к смертности от атеросклероза и ИБС и образованию гипертонии, диабета и нарушения обмена липидов и холестерина. Распределение подкожного жира также имеет значение. Люди, с отложениями жира на талии (абдоминальное ожирение), имеют больше шансов заболеть коронарной болезнью сердца, нежели те, у которых жир накапливается на бедрах. На приеме врач должен обязательно измерить объем талии, чтобы диагностировать абдоминальное ожирение. У лиц мужского пола обхват талии не должен превышать 102 см, у женского – 88 см. В последнее время среди людей все чаще намечаются тенденции к избыточной массе тела, особенно в возрасте до 50 лет, а это повышает частоту развития кардиально-сосудистой патологии в 2-3 раза. Вес тела оценивают с помощью специального индекса, который в норме должен быть равен 18,5-24,9 кг/м2. Важно постоянно регулировать данный параметр, сопоставляя его содержанием холестерина (не выше 5,2 ммоль/л) и липидного спектра плазме крови. Превышение их целевых показателей в совокупности с другими сердечно сосудистыми факторами риска инсульта – прямое показание к приему статинов (симвастатин, флувастатин, аторвастатин, розувастатин). Вопрос о рациональном их назначении рассматривается лечащим врачом отдельно для каждого случая.
Глюкоза крови под контролем

Контроль глюкозы крови. Инсулиннезависимый сахарный диабет (2 типа) – мощный фактор риска поражения сосудов сердца и головного мозга и создающий предпосылки к развитию острых состояний. У лиц мужского населения это происходит в 2-3 раза чаще, у женского – в 3-7 раз. При данной форме диабета снижается чувствительность тканей организма к инсулину, и в результате возникает его повышенное накопление. Глюкоза не распределяется в клетках должным образом и повышается ее количество в крови, от этого инсулина выделяется еще больше. Избыток инсулина ведет к избыточному образованию жира, что, в свою очередь, провоцирует развитие атеросклеротических бляшек на стенках артерий. Диабет повреждает в основном мелкие сосуды глаз, почек, конечностей, но также тесно взаимосвязан с заболеваниями, при которых поражаются крупные сосуды (в данном случае мозговые). Контроль веса, правильное питание, адекватные физические упражнения и прием препаратов, снижающих сахар, в форме таблеток или в виде подкожных инъекций инсулина приводят к лучшей усвояемости сахара из крови и предупреждают возникновение диабета или его осложнений.
Здоровое питание
Рациональное питание и соблюдение диеты имеет большое значение для профилактики острых нарушений. В пищевом рационе обязательно в достаточном количестве должны присутствовать фрукты, овощи, растительные масла с ограничением жиров животного происхождения, богатые холестерином (жирное мясо, сало, сливочное масло, сметана, желток яйца, колбаса, сосиски, жирные виды сыра). Диета ставит перед собой цель свести к минимуму концентрацию холестерина и липидов с низкой плотностью в плазме крови, но при этом сохранить свое разнообразие и полноценность для покрытия всех энергетических затрат организма, повысить уровень калия за счет продуктов его содержащих и снизить потребление соли – провокатора высокого давления. Важно в правильном питании отдавать предпочтение продуктам с содержанием растительной клетчатки. Она содержится в цветной капусте, брокколи; горохе, фасоли; грушах, яблоках, персиках; малине, клубнике, чернике. Акцентировать внимание на сложных углеводах зерновых продуктов, овощей и фруктов. Суточное количество сахара не должно превышать 50 г. Немаловажную роль могут сыграть продукты, обладающие антиоксидантными свойствами, то есть содержащие витамины С, А, Е, бета-каротин. Например, богатым источником содержания витамина А является рыба северных морей (скумбрия, сардины, тунец, сельдь, палтус); витамина С (цитрусовые, сладкий перец, помидоры, свёкла, капуста, картофель, кабачки, зеленый горошек); витамина Е – масла растительного происхождения (хлопковое, подсолнечное, кукурузное), лесные орехи, семена подсолнуха; бета-каротина – фрукты и овощи зеленого и оранжевого цвета (морковь, дыня, тыква, бананы, хурма, персики), листья шпината, щавеля, петрушки. Не забываем и про омега-3, если ее недостаточно в пище, то сейчас на рынке много предложений, например: https://omega-3l.com/
Корректировка артериального давления
Также врачом рекомендуется обязательный мониторинг артериального давления и его поддержка в пределах должных значений. Завышенные цифры артериального давления для некоторых являются неожиданностью, поэтому для первичной профилактики инсульта следует как можно раньше выявить это повышение и начать его лечение. Высокие цифры давления свидетельствуют о наличии у человека гипертонической болезни, и без нужной лекарственной терапии это может привести к осложнениям, в частности к кризу (АД=200-220/100-120 мм.рт.ст). Гипертония – это один из вероятных факторов развития ишемической болезни сердца (ИБС) и главная причина развития острой сосудистой патологии. Необходимо регулярно производить контроль показателей АД: для больных с АГ, СД, ИБС, хроническими заболеваниями почек и щитовидной железы хотя бы раз в 4-6 мес. Проводят непрерывное измерение давления в течение суток. Такое исследование дает более полную информацию об изменении АД в утреннее и ночное время суток; дает оценку эффекта проведенного лечения и равномерного распределения действия препарата на протяжении дня, показывает состояние сердца и сосудов. Показатели АД не должны быть больше 140/85 мм.рт.ст, и при их превышении гипотензивные мероприятия назначаются всем взрослым больным вне зависимости от возраста. Лучше начинать их с назначения одного препарата и только при его неэффективности переходить к комбинациям. Вводить препараты следует постепенно, медленно увеличивая дозу, особенно это касается пожилых людей и с наличием сильного сужения (более 70%) сонных артерий. На первых этапах лечение может включать тиазидные диуретики (гипотиазид); ингибиторы АПФ (ИАПФ) – лизиноприл, эналаприл, каптоприл, периндоприл; блокаторы кальциевых каналов (БКК) – нимодипин, нифедипин, амлодипин; бета-адреноблокаторы (у лиц моложе 60 лет) – бисопролол, пропранолол, карведилол или блокаторы рецепторов альдостерона (сартаны) – лосартан, вальсартан. Причем у больных с сахарным диабетом или хронической болезнью почек (ХБП) выбор преимущественно падает на ИАПФ или БРА (в случае непереносимости ИАПФ), а препараты с мочегонным действием противопоказаны в связи с их способностью к прогрессированию сахарного диабета.
Своевренная терапия кардио-васкулярных заболеваний
Своевременное лечение заболеваний сердца. Например, мерцательная аритмия (фибрилляция предсердий) – наиболее распространенное нарушение ритма сердца. Мозговой инсульт, связанный с мерцательной аритмией (кардиоэмболический вариант), характеризуется плохим восстановлением нарушенных функций и высокой смертностью. Больным в возрасте старше 65 лет с фибрилляций предсердий (ФП) после перенесенного острого кардиального (сердечного) инфаркта и протезирования сердечного клапана во избежания ОНМК и других состояний, связанных с образованием тромбов, показано применение аспирина в дозе 75-150 мг/сут или препаратов, препятствующих свертыванию крови и образованию тромбов (оральные антикоагулянты), например, варфарина.
Эстрогензаместительная терапия
Гормонотерапия. Заболеваемость острой сосудистой патологией у мужчин выше, чем у женщин. Связано это не только с особенностями стиля жизни, но и с различием гормонального профиля. В период постменопаузы у женщин уменьшается защитное действие эстрогенов на систему сердца и сосудов, и в связи с этим возрастает число болезней системы кровообращения, и к 65-70 годам их частота оказывается одинаковой у обоих полов. Дефицит эстрогенов в постменопаузе изменяет глюкозо-инсулиновый обмен и формирует устойчивость тканей к инсулину, повышает свертываемость крови. На сегодняшний день нет достаточных сведений о целесообразности назначения эстрогензаместительной терапии, так как не до конца выяснена их роль в первичной профилактике острых мозговых инфарктов, поэтому данный вид терапии не рекомендован женщинам старше 50 лет, имеющих предпосылки к возникновению инсульта (АГ, ИБС, мигрень, нарушение липидного обмена).
Противостояние стрессовым и депрессивным факторам

Необходимо оказывать противодействие стрессу и депрессии, так как они способствуют риску вероятного развития ишемической болезни сердца, патологии кардио-васкулярной системы в 7 раз. Ответ организма на эмоциональное потрясение сопровождается выработкой адреналина, норадреналина, кортизола – гормонов, повышающих давление, пульс, сахар, повреждающих сосудистую стенку и выступающих факторами-провокаторами спонтанного сужения просвета сосудов, в частности головного мозга и миокарда (сердечной мышцы). Длительный стресс и депрессия способны влиять на образование бляшек атеросклероза, сгущение крови, тем самым предрасполагая к образованию кровяных сгустков — тромбов, а также могут привести к транзиторному повышению холестерина. Однако, важно учитывать и тот факт, что люди с депрессивным фоном настроения склонны к апатии и проявляют меньший интерес к своему здоровью, поэтому важно вовремя начать психотерапевтическое лечение. Для этих целей используются следующие препараты: флуоксетин, эсциталопрам, сертралин, пароксетин, дулоксетин, венлафаксин.
Особенности вторичной профилактики острых сосудистых эпизодов
Профилактические мероприятия, целью которых ставится не допустить повторения инсульта после уже случившегося впервые острого нарушения, обозначаются как вторичные. Данные программы разрабатываются в условиях стационара уже в первые сутки заболевания и также направлены на коррекцию возможных причин развития.
Повтор ОНМК встречается в 25-30% случаев. Наибольшая вероятность повторения высока в первые несколько недель от его развития, а повторной транзиторной ишемической атаки – в течение первых трех дней.
Транзиторная ишемическая атака – заболевание с преходящим нарушением мозгового кровообращения, в основе которого лежит полное исчезновение неврологических симптомов в течение суток. Если этого не происходит, то правомерно выставить диагноз инсульта.
В комплекс мер вторичной профилактики, подобно первичной, входит изменение образа жизни — отказ от вредных привычек (курение, алкоголь), бессолевая диета, поддержание оптимальной массы тела, лечение диабета. Не стоит забывать и о повышении физической нагрузки, но стоит это производить постепенно до достижения того уровня активности, который был у человека до возникновения мозговой катастрофы.
Медикаментозные методы вторичной профилактики
Медикаментозные методы профилактики включают в себя проведение терапии по снижению артериального давления, недопущения образования тромбов, прием статинов, коррекцию нарушений обмена углеводов. Особое значение имеют и хирургические методики, которые направлены на восстановление проходимости мозгового кровотока при закупорке просвета артерий бляшкой.
В том случае, если по каким-либо причинам данные методы не проводились на стационарном этапе, то их осуществляет в поликлинике невролог в группе с кардиологом, эндокринологом, терапевтом.
- Терапия, направленная на снижение АД (или антигипертензивная терапия). Она считается одним из наиболее эффективных методов для предотвращения повторных острых мозговых событий у больных с гипертонией. В ее основе лежит снижение показателей артериального давления до нормального уровня. На сегодняшний день показатели нормального уровня не превышают 140/90 мм.рт.ст, а у больных с сахарным диабетом и недостаточной работой почек – не более 130/80 мм. рт. ст. Наибольшее предпочтение отдается комбинациям препаратов, так как за счет этого достигается быстрое снижение АД и уменьшается частота побочных эффектов за счет минимальных доз лекарственных средств, входящих в состав. Например, обоснованным будет сочетание периндоприла с индапамидом.
- Снижение риска образования кровяных сгустков (тромбов). Для этого используются средства, способные разжижать кровь (антитромбоцитарные) и препятствовать быстрому образованию кровяных сгустков (антикоагулянтные). В дальнейшем требуется их пожизненное применение.
В первые двое суток после перенесенного инсульта назначают ацетилсалициловую кислоту (аспирин) в дозе 75-150 мг/сут. (или клопидогрель в случае непереносимости первого). Проводят постоянное введение гепарина в виде инфузий (уколы, капельницы) лицам, имеющим множественные источники образования тромбов (сгустков крови) и эмболов (пузырьков воздуха).
Больным в постинсультном периоде с наличием сердечной патологии, способной приводить к внезапным нарушениям кровоснабжения мозга (мерцательная аритмия, инфаркт миокарда, открытое овальное окно, инфекционный эндокардит) назначают варфарин.
- Нормализация липидного профиля. Больным, имеющим ишемическую болезнь сердца, атеросклеротическое повреждение периферических артерий, после случившегося инсульта проводят лечение статинами – аторвастатином, симвастатином. Необходимым при этом условием является соблюдение диеты с ограничением животных жиров и активного образа жизни.
- В тех случаях, когда острое мозговое нарушение возникло на фоне диабета 2 типа, рекомендован более жесткий контроль давления и жиров. Препаратами выбора для антигипертензивной терапии у таких больных являются ингибиторы АПФ и блокаторы кальциевых каналов. Необходимо диетой и соответствующими препаратами добиться нормального показателя глюкозы крови у данной категории больных, чтобы избежать последующих осложнений.
- Для беременных женщин с острым или преходящим нарушением мозгового кровотока и с предрасположенностью к тромбообразованию может быть рассмотрена одна из следующих тактик:
- подбирать различные дозы гепарина на протяжении всей беременности, выбирая подкожный путь введения;
- вводить порции гепарина до 13 недели беременности, с последующим переходом на варфарин до середины третьего триместра, когда снова назначается гепарин вплоть до родов;
- беременным с инсультом может быть показано применение гепарина или его фракций в первом триместре, с последующим переходом на низкие дозы аспирина на весь оставшийся период до родов, тогда, когда возможное повторное образование тромбов и эмболов сведено к минимуму;
- Женщинам, достигшим возраста постменопаузы, с перенесенным инсультом или ТИА заместительная гормональная терапия в этом возрасте не желательна.
Методы оперативного вмешательства на сосудах
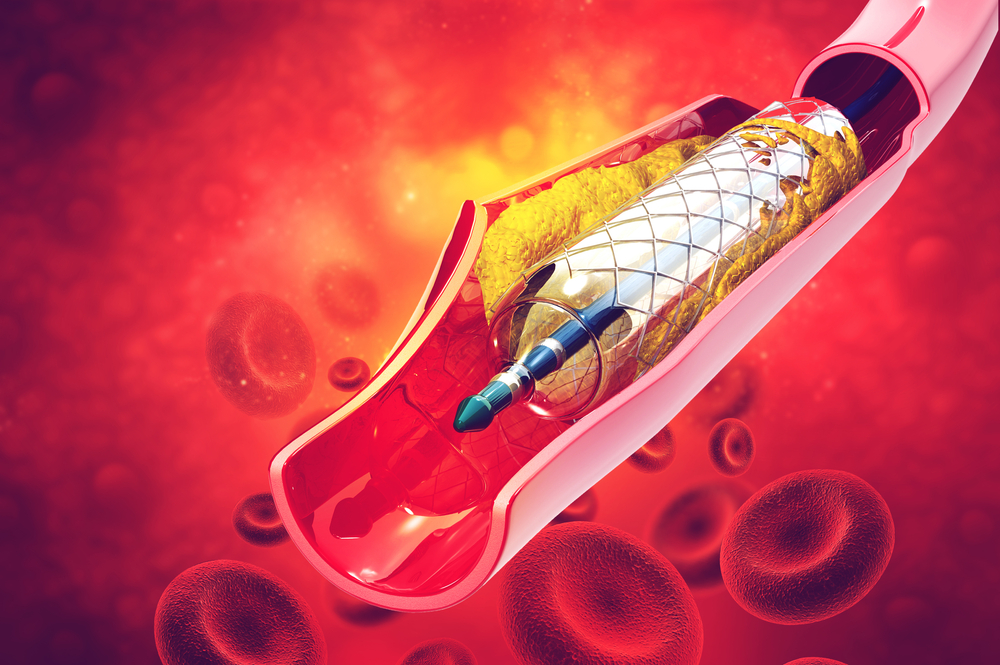
Наиболее часто виновником развития острого сосудистого церебрального события становится изменение просвета артерии вследствие атеросклеротического процесса. Перекрытие сосуда бывает неполным (стеноз) до 70% объема или полным (окклюзия) до 90%. Высокую опасность для развития ОНМК по типу ишемии представляет стеноз более 70% и присутствующей неврологической симптоматикой. Это требует незамедлительной консультации ангиохирурга и проведения хирургического вмешательства – каротидной эндартерэктомии (КЭАЭ). Проводится она, как правило, в специализированных центрах со сниженным показателем послеоперационных осложнений. Для больных с симптомными стенозами артерий 50-70% при решении вопроса о проведении операции необходимо учитывать дополнительные факторы: мужской пол, возрастные характеристики (больше 75 лет), полное поражение ишемическим процессом одного из полушарий и степень выраженности симптомов. Если сужение сосуда не превышает 50% — КЭ не показана. Антитромбоцитарные препараты рекомендуется принимать до и после операции.
Альтернативой КЭАЭ служит чрескожная транслюминальная ангиопластика (стентирование) и баллонная дилатация – современные внутрисосудистые технологии. Механизм, на котором основан метод баллонной дилатации, заключается в механическом воздействии на атеросклеротическую бляшку, в результате чего она раздавливается и распадается на отдельные фрагменты, при этом происходит травматическое повреждение стенки артерии и восстанавливается проходимость сосудов.
Методом с меньшим числом осложнений после ангиопластики является стентирование. Суть его состоит в установке металлического каркаса-сетки (стента) в пораженном артериальном сегменте с восстановлением кровотока. В те моменты, когда КЭ противопоказана из-за большого числа осложнений, стеноза в хирургически недоступном месте, вновь появившегося стеноза после эндартерэктомии или под действием лучевой терапии, выбор падает на метод стентирования. В дальнейшем люди, перенесшие данную процедуру, должны получать комбинацию клопидогреля 75 мг и аспирина 100 мг непосредственно до, во время и как минимум в течение одного месяца после вмешательства.
О том, как избежать инсульта, в программе «О самом главном»:
https://youtu.be/lxwARKrWfSc
Лекция д. м. н. А. С. Котова на тему «Профилактика инсульта»: